




/Ukr/28/2.jpg)

 Рейтинг: 4.7/5.0 (1595 проголосовавших)
Рейтинг: 4.7/5.0 (1595 проголосовавших)Категория: Инструкции
T78.0 Анафилактический шок, вызванный патологической реакцией на пищу
T85 Осложнения, связанные с другими внутренними протезными устройствами,
имплантатами и трансплантантами
T63 Токсический эффект, обусловленный контактом с ядовитыми животными
W57 Укус или ужаливание неядовитыми насекомыми и другими неядовитыми
X23 Контакт с шершнями, осами и пчелами
T78 Неблагоприятные эффекты, не классифицированные в других рубриках Определение: Анафилактический шок (АШ) - остро развивающийся, угрожающий жизни патологический процесс, обусловленный аллергической реакцией немедленного типа при введении в организм аллергена, характеризующийся тяжелыми нарушениями кровообращения, дыхания, деятельности центральной нервной системы.
1.Молниеносноетечение - острейшее начало, с быстрым, прогрессирующим падением АД, потерей сознания, нарастающей дыхательной недостаточностью. Отличительная черта молниеносного течения шока - резистентностькинтенсивнойпротивошоковойтерапии и прогрессирующее развитие вплоть до глубокого коматозного состояния. Смерть наступает обычно в первые минуты или часы в связи с поражением жизненно важных органов.
2.Рецидивирующеетечение - характерно возникновение повторного шокового состояния через несколько часов или суток после наступившего клинического улучшения. Иногда рецидивы шока протекают значительно тяжелее, чем начальный период, они более резистентны к терапии.
3.Абортивноетечение - асфиксический вариант шока, при котором у больных клинические симптомы легко купируются, зачастую не требует применения каких-либо лекарственных препаратов.
1. Лекарственная аллергия в анамнезе.
2. Длительное применение лекарственных веществ, особенно повторными курсами.
3. Использование депо-препаратов.
5. Высокая сенсибилизирующая активность лекарственного препарата.
6. Длительный профессиональный контакт с лекарствами.
7. Аллергические заболевания в анамнезе.
8. Наличие дерматомикозов (эпидермофитии), как источника сенсибилизации к
• изменение цвета кожных покровов (гиперемия кожи или бледность, цианоз);
• отек век, лица, слизистой носа;
• холодный липкий пот;
• чихание, кашель, зуд;
• клонические судороги конечностей (иногда судорожные припадки);
• непроизвольное выделение мочи, кала, газов.
• частый нитевидный пульс (на периферических сосудах);
• тахикардия (реже брадикардия, аритмия);
• тоны сердца глухие;
• артериальное давление быстро снижается (в тяжелых случаях нижнее давление не определяется). В относительно легких случаях артериальное давление не снижается ниже критического уровня 90-80 мм рт. ст. В первые минуты иногда АД может слегка повышаться;
• нарушение дыхания (одышка, затрудненное хрипящее дыхание с пеной изо рта);
• зрачки расширены и не реагируют на свет.
1. Уложить больного в положение Тренделенбурга: с приподнятым ножным концом,
повернуть его голову набок, выдвинуть нижнюю челюсть для предупреждения западения языка, асфиксии и предотвращения аспирации рвотными массами. Обеспечить поступление свежего воздуха или проводить оксигенотерапию.
а) при парентеральном введении аллергена:
— наложить жгут (если позволяет локализация) проксимальнее места введения
аллергена на 30 минут, не сдавливая артерии (каждые 10 мин ослабляют жгут на 1-2 мин);
— обколоть «крестообразно» место инъекции (ужаления) 0,18 % раствора
б) при закапывании аллергенного медикамента в носовые ходы и конъюнктивальный
мешок необходимо промыть проточной водой;
в) при пероральном приеме аллергена промыть больному желудок, если позволяет
а) немедленно ввести внутримышечно:
— раствора адреналина 0,3 – 0,5 мл (не более 1,0 мл). Повторное введение
адреналина осуществляется с интервалом в 5 - 20 минут, контролируя артериальное давление;
б) восстановление внутрисосудистого объема начать с проведения внутривенной
инфузионной терапии 0,9% раствором натрия хлорида с объемом введения не меньше 1 л. При отсутствии стабилизации гемодинамики в первые 10 минут в зависимости от тяжести шока повторно вводится коллоидный раствор (пентакрахмал) 1-4 мл/кг/мин. Объем и скорость инфузионной терапии определяется величиной АД, ЦВД и состоянием больного.
— преднизолон 90-150 мг внутривенно струйно.
а) при сохраняющейся артериальной гипотензии, после восполнения объема
циркулирующей крови – вазопрессорные амины внутривенное титрованное введение до достижения систолического артериального давления ? 90 мм рт.ст. допамин внутривенно капельно со скоростью 4-10 мкг/кг/мин, но не более 15-20 мкг/кг/мин (200 мг допамина на
400 мл 0,9% раствора натрия хлорида или 5% раствора декстрозы) – инфузию проводят со
скоростью 2-11 капель в минуту;
б) при развитии брадикардии вводят 0,1% раствор атропина 0,5 мл подкожно, при
необходимости – вводят ту же дозу повторно через 5-10 мин;
в) при манифестировании бронхоспастического синдрома показано внутривенное струйное введение 2,4 % раствора эуфиллина (аминофиллина) 1,0 мл (не более 10,0 мл) на 20 мл изотонического раствора натрия хлорида; или ингаляционное введение ?2 - адреномиметиков – сальбутамол 2,5 – 5,0 мг через небулайзер;
г) в случае развития цианоза, появлении диспноэ или сухих хрипов при
аускультации показана оксигенотерапия. В случае остановки дыхания показано проведение искусственной вентиляции легких. При отеке гортани – трахеостомию;
показание к госпитализации больных после стабилизации состояния в отделение
реанимации и интенсивной терапии.
Из-за большего разнообразия в этиологии и симптоматике анафилактический шок не изучался в рандомизированных клинических исследованиях, поэтому лечебные рекомендации основаны на согласительном мнении экспертов.
Поскольку анафилактический шок представляет угрозу для жизни, неотложная помощь должна оказываться быстро и энергично. Лечение разделяется по неотложности на первичные и вторичные мероприятия.
Первоначальная терапия1. Эпинефрин (адреналина гидрохлорид) вводят внутримышечно (немедленно! ) всем пациентам с клиническими признаками анафилактического шока или с затруднениями дыхания. Инъекции лучше выполнять в верхнюю часть тела (например, в дельтовидную мышцу) [18].
Доза для взрослых при внутримышечном введении составляет 0,5 мл 0,1% (1:1000) раствора. Если состояние пациента не улучшается, то дозу можно повторить через 5 минут. Иногда повторные дозы требуется вводить несколько раз, особенно когда улучшение носят кратковременный характер. При шоке внутримышечный способ введения имеет преимущество перед подкожным за счёт более быстрого всасывания лекарства [13, 14].
Внутривенное введение адреналина даже в концентрации 0,01% (1:10,000), а тем более в концентрации 0,1% (1:1000) сопряжено с риском и должно быть оставлено только для пациентов с глубоким шоком, при наступлении анафилаксии во время наркоза или при клинической смерти [6].
Хотя, врачи, имеющие опыт в/в применения адреналина, могут предпочесть его применение у любого пациента с признаками анафилаксии.
Внутривенно адреналин вводится медленно, в течение 5 минут, а для получения 0,01% раствора необходимо к 1 мл 0,1% раствора адреналина добавить 10 мл 0,9% раствора натрия хлорида. Но на приготовление уходит время, которое очень дорого при лечении анафилактического шока. Из-за возможных опасных последствий (нарушение артериального давления, ишемия миокарда, аритмии) в/в введение должно происходить под контролем монитора (ЭКГ, АД, пульсоксиметрия).
Внутримышечные инъекции адреналина – безопасны [6]. В литературе описан единственный случай развития инфаркта миокарда у пациента с множественными рисками развития ИБС после внутримышечного введения адреналина. Хотя, надо признать, что не всегда можно с уверенностью ответить на вопрос, чем была обусловлена ишемия миокарда — собственно анафилактической реакций или внутривенным применением адреналина [9, 10].
Для получения 0,01% раствора необходимо к 1 мл 0,1% раствора адреналина добавить 10 мл изотонического раствора натрия хлорида Введение адреналина внутривенно должно производиться медленно в течение 5 минут.
Бесконтрольное применение адреналина может привести к опасным нарушениям артериального давления и возникновению аритмий. Поэтому в/в введение должно происходить под контролем монитора (ЭКГ, АД, пульсоксиметрия). Врачи, имеющие опыт в/в применения адреналина, могут предпочесть его применение у любого пациента с признаками анафилаксии.
За счёт стимуляции альфа-адренорецепторов адреналин полностью устраняет периферическую вазодилатацию и уменьшает отёк. Как бета-агонист он расширяет дыхательные пути, увеличивают сократительную способность миокарда и препятствует высвобождению из тучных клеток и базофилов лейкотриена и гистамина.
При позднем применении и у больных, постоянно применяющих бета-блокаторы, адреналин может оказаться неэффективным. У пациентов, не реагирующих на адреналин, используют глюкагон. Глюкагон обладает коротким действием, поэтому его требуется вводить по 1-2 мг в/в или в/м каждые 5 минут. Обычные побочные эффекты глюкагона – тошнота, рвота и гипергликемия [6].
2. Инфузия жидкости. При систолическом АД ниже 90 мм рт. ст. вначале вводят струйно (250-500 мл за 15-30 минут), затем капельно, ориентируясь на АД и диурез, изотонический раствор натрия хлорида 1000 мл, далее подключают полиглюкин 400 мл.
Конечно, коллоидные растворы (5% раствор альбумина, декстран с молекулярной массой 50-70 тыс. – полиглюкин, декстран с молекулярной массой 30-40 тыс. – реополиглюкин) в сравнении с кристаллоидными (0,9% раствор натрия хлорида, 5% раствор глюкозы) значительно быстрее наполняют сосудистое русло. Но безопаснее начать именно с кристаллоидных растворов. т.к. декстраны сами могут быть причиной анафилаксии.
3. Дыхание. Необходимо обеспечить проходимость дыхательных путей, для чего используют отсасывание накопившегося секрета. Проводят ингаляцию 100% кислорода со скоростью 10-15 л/мин. Подумать о целесообразности ранней интубации трахеи с подключением к аппарату ИВЛ. Нарастающий отёк гортани может позднее затруднить интубирование. Если отёк гортани не удаётся быстро устранить адреналином, выполняют трахеостомию.
Вторичная терапияЭтот комплекс мероприятий не оказывает решающего влияния на исход анафилактического шока, но помогает уменьшить проявления анафилаксии, сократить её продолжительность и оказать профилактический эффект в плане возможного рецидива [17].
1. Кортикостероиды не оказывают немедленного действия. Даже при в/в введении им иногда требуется до 4-6 часов для наступления эффекта [6, 17]. Тем не менее, на практике применение их в острой фазе приносит пользу (особенно у астматиков, получающих гормональную терапию), кроме того, кортикостероиды способны предотвратить или сократить продолжительность второй фазы анафилактической реакции.
Рекомендуется вводить в/в преднизолон 90-120 мг, или гидрокортизон 125-250 мг, или дексазон 8 мг. Эти дозы можно повторять каждые 4 часа до купирования острой реакции [24].
2. Антигистаминные препараты лучше назначать после восстановления гемодинамики, т.к. они могут понижать артериальное давление.
Блокаторы Н1-рецепторов гистамина действуют на кожные проявления и сокращают длительность анафилактической реакции [23]. Наиболее рекомендуемым из этой группы лекарственных веществ является дифенгидрамин (димедрол): в/в медленно или в/м по 20-50 мг (2-5 мл 1% раствора). При необходимости повторить через 4–6 часов [17, 24].
При возможности можно дополнительно применить блокатор Н2-рецепторов гистамина (например, ранитидин 50 мг или циметидин 200 мг) в/в медленно [24, 15].
3. Бронхолитики. При бронхоспазме, который не купируется адреналином, могут оказаться полезными ингаляции бета2-агонистов с помощью небулайзера (сальбутамол 2,5-5,0 мг, повторить по мере необходимости) [17, 6].
Применение ингаляций ипратропиума (500 мкг, повторить по мере необходимости) целесообразно у пациентов, находящихся на лечении бета-блокаторами [6].
Эуфиллин (в/в 6 мг/кг) используют как препарат резерва у больных с бронхоспазмом. Следует помнить, что эуфиллин, особенно в сочетании с адреналином, способен спровоцировать аритмии, поэтому назначают его только при необходимости.
Дополнительные мероприятия1. Придание больному горизонтального положения с приподнятыми ногами (для увеличения венозного возврата) и выпрямленной шеей (для восстановления проходимости дыхательных путей).
2. Если возможно, то необходимо устранить причинный фактор (удалить жало насекомого) или замедлить всасывание (наложить венозный жгут выше места инъекции, укуса на 30 минут, приложить лёд).
ПрогнозОколо 10% анафилактических реакций заканчивается смертью [17].
Купирование острой реакции еще не означает благополучного исхода. При тяжёлых реакциях возможно развитие второй волны падения АД через 4-8 часов (двухфазное течение), а у 3-4% больных встречаются поздние аллергические осложнения с поражением жизненно важных органов спустя 3-4 недели.
Все больные, перенесшие анафилактический шок, должны быть госпитализированы и оставлены под наблюдение на срок от 4 до 24 часов (в отечественных руководствах – до недели). Это особенно важно для пациентов с предыдущей историей двухфазного течения анафилактической реакции, при неполной элиминации аллергена (например, при пищевой аллергии), при наличии тяжёлой бронхиальной астмы и т.д. [6]
В период наблюдения продолжают лечение пероральными кортикостероидами и антигистаминными препаратами. Осуществляют контроль функции почек, печени, сердца в связи с возможностью развития осложнений. Рекомендуют консультацию иммунолога, специфическую иммунотерапию аллергенами (гипосенсибилизацию) в случае тяжёлой анафилактической реакции на укусы пчёл или ос.
Содержание файла Анафилактический шок• Неотложная помощь при анафилактическом шоке: алгоритм лечения, прогноз.
Анафилактический шок — одно из аллергических осложнений лекарственной терапии. Он может возникнуть nojyie приема любого применяемого в современной медицине препарата и при различных методах их введения. Описаны случаи развития анафилактического шока при парентеральном (внутривенном, внутримышечном, подкожном, спинномозговом) и ингаляционном введении, при нанесении лекарств на язвенную поверхность, закапывании его в нос, придаточные пазухи, реже при приеме внутрь (Е. Я. Северова, 1969).
Первыми признаками анафилактического шока являются жалобы больного на необычное самочувствие, затрудненное дыхание, удушье, покалывание, жжение, стеснение, а иногда и сильную боль в груди, нарастающую общую Слабость, головокружение, тошноту, внезапное ухудшение зрения, «заложенность» в ушах, онеменение языка, губ, лица, конечностей, усиливающийся зуд кожи, а также на тяжелое ощущение надвигающейся смерти.
При объективном исследовании наблюдаются беспокойство, сменяющееся заторможенностью, цианоз, переходящий в определенное время в бледность, испуганное выражение лица, холодный, липкий пот. Отмечаются явления острой сердечно-сосудистой недостаточности: пульс частый, слабого наполнения, с трудом прощупывается, временами исчезает, тоны сердца глухие, артериальное давление прогрессивно снижается.
Нередко в связи с нарушением притока крови к сердцу появляются боли по типу грудной жабы, на ЭКГ отмечаются снижение интервала S—Т, деформация его, а иногда переход в отрицательный зубец Т (Ю. К. Купчинскас, 19.63).
Наблюдаются одышка, сухие, рассеянные хрипы. При затяжной реакции бывают рвота, резкие боли в животе, понос, иногда с примесью крови, а также кратковременные судороги. В периферической крови отмечается пентрофильный лейкоцитоз со сдвигами влево, эозинофилия, повышение СОЭ (до 50 мм/ч). Определяются также наклонность к гипокалиемии, умеренное увеличение уровня фракции гамма-глобулинов до 14% и в отдельных случаях усиление активности трансаминаз. Иногда бывают протеинурия (до 0,23%), микрогематурия (П. Л. Сухинин, 1970).
«Руководство по воздушно-капельным инфекциям», И.К.Мусабаев
Рецидив лекарственной болезни тяжелого течения (буллезный дерматит типа Лайелла, лейкемоидная реакция, нефротический синдром — сенсибилиация к сульфадиметоксину и сульфадимезину); Лекарственная болезнь в фазе длительной ремиссии.
В тяжелых случаях анафилактического шока нарушается бронхиальная проходимость — острая эмфизема легких, острая легочная недостаточность, прежде всего, в результате острого тотального легочного коллапса в связи с резким нарушением.
Современные методы лечения анафилактического шока
Современные методы лечения анафилактического шока
Стандарты лечения анафилактического шока
Протоколы лечения анафилактического шока
Профиль: терапевтический
Этап лечения: стационар
Цель этапа: Восстановление функции всех жизненно важных систем и органов
Длительность лечения: 2-5 дней.
Коды МКБ:
T78.0 Анафилактический шок, вызванный патологической реакцией на пищу
T85 Осложнения, связанные с другими внутренними протезными устройствами,
имплантатами и трансплантатами
T63 Токсический эффект, обусловленный контактом с ядовитыми животными
W57 Укус или ужаливание неядовитыми насекомыми и другими неядовитыми
членистоногими
X23 Контакт с шершнями, осами и пчелами
T78 Неблагоприятные эффекты, не классифицированные в других рубриках
Определение: Анафилактический шок - состояние, сопровождающееся нарушением
гемодинамики, приводящей к недостаточности кровообращения и гипоксии во всех
жизненно важных органах. АШ развивается после контакта больного с непереносимым им аллергеном (чужеродные белки при переливании препаратов крови; медикаменты;
аллергены, вводимые в процессе СИТ; яд перепончатокрылых и другие).
Классификация:
по течению анафилактического шока:
1. Острое доброкачественное - стремительное наступление клинической симптоматики, шок полностью купируется под влиянием соответствующей интенсивной терапии.
2. Острое злокачественное - стремительное наступление, может быстро наступить
смертельный исход даже при своевременной квалифицированной помощи.
3. Затяжное течение - начальные признаки развиваются стремительно с типичными
клиническими симптомами, активная противошоковая терапия дает временный и частичный эффект. В последующем клиническая симптоматика не такая острая, но отличается резистентностью к терапевтическим мерам.
4. Рецидивирующее течение - характерно возникновение повторного состояния после
первоначального купирования его симптомов, нередко возникают вторичные соматические
нарушения.
5. Абортивное течение - шок быстро проходит и легко купируется без применения каких-либо лекарств.
Шесть вариантов анафилактического шока. типичный, гемодинамический (коллаптоидный),
асфиксический, церебральный, абдоминальный, тромбоэмболический.
Факторы риска:
1. Лекарственная аллергия в анамнезе.
2. Длительное применение лекарственных веществ, особенно повторными курсами.
3. Использование депо-препаратов.
4. Полипрагмазия.
5. Высокая сенсибилизирующая активность лекарственного препарата.
6. Длительный профессиональный контакт с лекарствами.
7. Аллергические заболевания в анамнезе.
8. Наличие дерматомикозов (эпидермофитии), как источника сенсибилизации к
пенициллину.
Критерии диагностики:
При остром злокачественном течении шока период жалоб отсутствует. Наступает внезапная потеря сознания, остановка сердца и клиническая смерть.
Характерные симптомы шока:
• изменение цвета кожных покровов (гиперемия кожи или бледность, цианоз);
• различные экзантемы;
• отек век, лица, слизистой носа;
• холодный липкий пот;
• чихание, кашель, зуд;
• слезотечение;
• рвота;
• клонические судороги конечностей (иногда судорожные припадки);
• двигательное беспокойство;
• непроизвольное выделение мочи, кала, газов.
При объективном клиническом обследовании выявляется:
• частый нитевидный пульс (на периферических сосудах);
• тахикардия (реже брадикардия, аритмия);
• тоны сердца глухие;
• артериальное давление (АД) быстро снижается (в тяжелых случаях нижнее давление
не определяется). В относительно легких случаях АД не снижается ниже критического
уровня 90-80 мм рт. ст. В первые минуты иногда АД может слегка повышаться;
• нарушение дыхания (одышка, затрудненное хрипящее дыхание с пеной изо рта);
• зрачки расширены и не реагируют на свет.
Гемодинамический вариант характеризуется превалированием в клинической картине
гемодинамических нарушений с развитием выраженной гипотонии (шок), вегетососудистых изменений и функциональной (относительной) гиповолемии.
В клинической картине на первое место выступают симптомы нарушения сердечно-сосудистой деятельности:
• сильные боли в области сердца;
• резкое снижение АД;
• слабость пульса и его исчезновение;
• нарушение ритма сердца;
• спазм периферических сосудов (бледность) или их расширение (генерализованная
"пылающая гиперемия");
• дисфункция микроциркуляции (мраморность кожных покровов, цианоз).
При асфиксическом варианте доминирующими являются развитие бронхо- и ларингоспазма, отёка гортани с появлением признаков тяжёлой острой дыхательной недостаточности.
Возможно развитие респираторного дистресс-синдрома взрослых с выраженной гипоксией.
Церебральный вариант. Отличительной чертой данного клинического варианта ЛАШ
является развитие судорожного синдрома на фоне психомоторного возбуждения, страха, нарушения сознания больного. Довольно часто данный вариант ЛАШ сопровождается дыхательной аритмии, вегето - сосудистыми расстройствами, менингиальным и мезенцефальным синдромами.
Абдоминальный вариант характеризуется появлением симптоматики так называемого
"ложного острого живота" (резкие боли в эпигастральной области и признаки раздражения брюшины), что нередко приводит к диагностическим ошибкам.
Тяжесть клинической картины ЛАШ определяется степенью, скоростью развития
гемодинамических нарушений, а так же продолжительностью этих нарушений.
По степени тяжести ЛАШ условно разделяют на 3 степени:
• Легкая степень - клиническая картина характеризуется нерезко выраженными
симптомами шока: появляются бледность кожных покровов, головокружение, кожный зуд,
крапивница, осиплость голоса. Нередко отмечаются признаки бронхоспазма,
схваткообразные боли в животе. Сознание сохранено, но больной может быть заторможен (обнубиляция). Отмечается умеренное снижение АД, пульс частый, нитевидный.
Продолжительность ЛАШ лёгкой степени от нескольких минут до нескольких часов.
• Средняя степень тяжести - характеризуется развёрнутой клинической картиной:
больной предъявляет жалобы на выраженную общую слабость, беспокойство, страх,
головокружение, боли в области сердца, нарушение зрения и слуха, кожный зуд. Могут быть: тошнота, рвота, кашель и удушье (часто стридорозное дыхание). Сознание больного угнетено - обнубиляция, сопор.
При осмотре кожных покровов выявляется крапивница, ангионевротический отек Квинке. Характерна резкая смена гиперемии кожи бледностью.
Кожные покровы холодный, покрыты липким потом, цианоз губ, зрачки расширены.
Нередко отмечается появление судорог. Со стороны ССС - тахикардия, пульс нитевидный или не определяется, АД не определяется. Могут отмечаться непроизвольные мочеиспускание и дефекация, пена в углу рта.
• Тяжёлая степень - составляет 10-15 % всех случаев ЛАШ. Шок развивается
молниеносно и характеризуется отсутствием продромальных явлений, внезапной потерей сознания, судорогами и быстрым наступлением смерти. Больные теряют сознание, падают.
Появляются клонические и тонические судороги, холодный липкий пот, цианоз. АД и пульс
не определяются. Непроизвольное мочеиспускание и дефекация, пена в углу рта. Зрачки расширены. Летальный исход наступает в течение 5-40 минут.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров)
2. Подсчет лейкоцитов в камере Горяева
3. Определение кальция
4. Определение хлоридов
5. Определение калия/натрия
6. Электрокардиограмма
Перечень дополнительных диагностических мероприятий:
1. Общий анализ мочи
2. Определение АЛТ, АСТ
Тактика лечения:
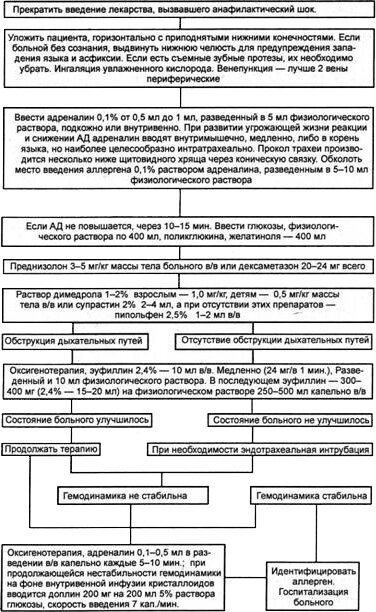
Алгоритм лечения анафилактического шока:
Общие мероприятия:
1. Оценить тяжесть состояния больного (необходимо ориентироваться на жалобы
больного, уровень сознания, окраску и влажность кожных покровов, характер дыхания и пульса)
2. Прекратить введение лекарственного препарата
3. При диагностике клинической смерти проводятся мероприятия первичного
реанимационного комплекса
4. В остальных случаях:
• Уложить больного с приподнятым ножным концом
• Сохранить или обеспечить венозный доступ
• Обеспечить проходимость верхних дыхательных путей и доступ кислорода
Специфические мероприятия:
1. Ввести 1,0 мл 0,18 % раствора эпинефрина на 0,9 % растворе хлорида натрия.
Повторное введение эпинефрина осуществляется с интервалом в 3-5 минут.
2. В/в инфузия 500-1000 мл 0,9 % раствора хлорида натрия или 5% раствора глюкозы с
целью поддержания венозного доступа и ликвидации относительной гиповолемии.
3. Преднизолон 90-120 мг в/в на 20,0 мл 0,9 % растворе хлорида натрия и 30 мг в/м или
дексаметазон 8-16 мг в/в на 20,0 мл 0,9 % раствора хлорида натрия и 4 мг в/м или
гидрокортизон 125-250 мг в/в и 50 мг в/м. Повторное введение ГКС осуществляют с
интервалом в 4 часа. При введении ГКС с целью стабилизации гемодинамики (повышения уровня системного АД) - первая доза вводимого преднизолона составляет 500 мг (препарат разводят в 100 мл 0,9 % раствора хлорида натрия с добавлением 5000 ЕД гепарина и вводят в/в струйно - "малая пульс-терапия"), поддерживающая доза преднизолона - 250 мг на введение.
4. Антагонисты Н1-гистаминорецепторов 1-го поколения, после стабилизации
гемодинамики.
5. Обколоть место внутримышечной, подкожной или внутрикожной инъекции 0,5 мл
0,18 % раствора эпинефрина.
При превалировании в клинической картине:
Нарушений гемодинамики:
1. Мезатон 1% -2,0-4,0 мл или допамин 200 мг на 400,0 мл 0,9 % раствора хлорида
натрия или 5% раствора глюкозы. Препараты вводятся в/в капельно, скорость введения постепенно увеличивается под контролем системного АД.
2. Преднизолон 500 мг в/в струйно на 100,0 мл 0,9 % раствора хлорида натрия с
добавлением 5000 ЕД гепарина ("малая пульс - терапия").
Астматического (бронхообструктивного) синдрома:
1. Аминофиллин 2,4% -10,0 в/в на 20,0 физ.раствора в/в медленно.
2. Преднизолон 90-120 мг или дексаметазон 8-16 мг или гидрокортизон 125-250 мг в/в
струйно.
Отека Квинке:
1. Адреномиметики – раствор эпинефрина 0.18% 1,0в/в
2. ГКС - преднизолон 90-120 мг или дексаметазон 8-16 мг или гидрокортизон 125-250 мг
в/в струйно.
3. Антигистаминные препараты (Н-1- и Н-2-гистаминоблокаторы) в/в. дифендирамин
1% 1,0 в/в
4. 40-80 мг фуросемида в/в.
5. По показаниям, при неэффективности консервативных мероприятий - Трахеостомия.
При отсутствии положительной динамики в течение ближайших 20-30 минут:
1. Повторное введение преднизолона в дозе 90-120 мг в/в струйно и 30 мг в/м или
дексаметазона 8-16 мг в/в струйно и 4 мг в/м или гидрокортизона 125-250 мг в/в струйно и 50 мг в/м (суточная доза преднизолона может достигать 480-1200 мг и более).
Рассмотреть возможность проведения "малой пульс - терапии ГКС", если ранее не проводилась.
2. Инфузия мезатона 1 % - 2,0-4,0 мл или допамин 200 мг на 400 мл 0,9 % раствора
хлорида натрия или 5 % раствора глюкозы в/в капельно, постепенно увеличивая скорость введения под контролем АД.
Перечень основных медикаментов:
1. Эпинефрин 0,18%-1,0мл, амп
2. Декстроза 5%-400мл, фл
3. Натрия гидрокарбонат 10 г, порошок пак
4. Фуросемид 20мг, амп
5. Преднизолон 30мг, амп
6. Аминофиллин 2,4%-5,0мл, амп
7. Дифенгидрамин 1%-1,0мл, амп
8. Натрия хлорид 500мл, фл
9. Гепарин 25000 МЕ, фл
Перечень дополнительных медикаментов:
1. Дексаметазон 1мл, амп
2. Фенилэфрин 1 % - 1,0-2,0 мл
3. Допамин 200 мг на 400 мл
4. Гидрокортизон 2,5%-2мл, амп
Критерии перевода на следующий этап лечения: стабилизация состояния больного.
Анафилактический шок это тяжелое, угрожающее жизни больного патологическое состояние, развивающееся при контакте организма с некоторыми чужеродными веществами (антигенами). Анафилактический шок относится к аллергическим реакциям немедленного типа, при которых соединение антигена с антителами вызывает выброс в кровеносное русло ряда биологически активных веществ (гистамин, серотонин. брадикинин). Эти вещества обуславливают повышение проницаемости кровеносных сосудов, нарушение циркуляции крови в мелких кровеносных сосудах, спазм мышц внутренних органов и целый ряд других нарушений. Кровь скапливается на периферии, артериальное давление падает, внутренние органы и мозг не получают достаточного количества кислорода, что и является основной причиной потери сознания .
Нужно понимать, что такая реакция организма на чужеродные вещества является неадекватной, гиперергической (т.е. сверхсильной). Тяжесть состояния человека обусловлена сбоем иммунологического ответа самого организма.
Причины анафилактического шокаНаиболее частыми причинами развития анафилактического шока являются укусы насекомых и введение лекарственных препаратов (таких как пенициллин, сульфаниламиды, сыворотки, вакцины и др). Реже возникают подобные реакции на пищевые продукты (шоколад, арахис, апельсины, манго, различные виды рыб), вдыхание пыльцевых или пылевых аллергенов .
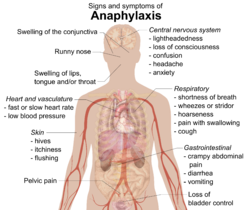
Симптомы анафилактического шокаКлиническая картина анафилактического шока характеризуется быстротой развития симптомы появляются уже через несколько секунд или минут после контакта с аллергеном.
- угнетение сознания;
- падение артериального давления;
- судороги;
- непроизвольное мочеиспускание.
У большинства пациентов заболевание начинается с появления чувства жара, гиперемии кожи, страха смерти, головной боли. боли за грудиной. Артериальное давление резко падает, пульс становится нитевидным.
Возможны варианты анафилактического шока с преимущественным поражением:
- кожных покровов с нарастающим кожным зудом, гиперемией, появлением распространённой крапивницы и отёков Квинке;
- нервной системы (церебральный вариант) с развитием сильной головной боли, появлением тошноты, повышенной тактильной чувствительности, судорог с непроизвольным мочеиспусканием и дефекацией, потерей сознания;
- органов дыхания ( астматический вариант ) с доминирующим удушьем вследствие отёка слизистой оболочки и спазма гладкой мускулатуры верхних дыхательных путей;
- сердца (кардиогенный) с развитием картины острого миокардита или инфаркта миокарда.
Диагноз, как правило, ставится по клинической картине.
Что можете сделать вы (первая помощь при анафилактическом шоке)При малейшем подозрении на развитие анафилактического шока, следует незамедлительно вызывать скорую помощь. До приезда врача нужно постараться прекратить дальнейшее поступление аллергена в организм. Если анафилактический шок случился вследствие укуса насекомого, следует наложить жгут выше места укуса. Таким образом, вы прекратите поступление аллергена в общий кровоток. Постарайтесь придать пострадавшему горизонтальное положение на спине с наклоненной на бок головой, для предупреждения асфиксии вследствие западения языка или аспирации рвотных масс, далее освобождают шею, грудную клетку, живот, обеспечивают приток кислорода.
Что может сделать врачПервые действия врача будут также направлены на предотвращение дальнейшего поступления аллергена в кровоток: выше места введения препарата или укуса накладывают жгут или обкалывают раствором эпинефрина (адреналина ). Обеспечивают поступление свежего воздуха, дают вдыхать кислород из кислородной подушки, вводят противоаллергические средства. Дальнейшее лечение анафилактического шока направлено на нормализацию сердечно-сосудистой и дыхательной деятельности, уменьшение проницаемости сосудистой стенки и предотвращение поздних осложнений со стороны внутренних органов.
ПрофилактикаПредсказать появление анафилактического шока в большинстве случаев невозможно. Но следует обращать внимание на проявления аллергии на то или иное вещество (лекарственный препарат, пищевой продукт и т.д.) и в дальнейшем стараться избегать повторного введения этого вещества в организм. Больные, ранее перенесшие анафилактический шок, обязательно должны иметь при себе карточку с указанием своего аллергена.
Самым грозным проявлением аллергии по праву считается анафилактический (аллергический) шок. Каждому человеку, даже не имеющему медицинского образования, желательно знать, что делать при анафилактическом шоке, поскольку это может сыграть решающее значение при спасении собственной жизни или жизни кого-то из окружающих.
Аллергический шок относится к так называемым реакциям гиперчувствительности немедленного типа и развивается у аллергически настроенных людей при повторном попадании в их организм какого-либо вещества, ставшего для данного человека аллергеном. Даже зная и четко выполняя алгоритм действий при анафилактическом шоке, не всегда можно спасти жизнь больного, настолько быстро развиваются в его организме крайне тяжелые патологические процессы.
Содержание Причины и формы анафилактического шокаСчитается, что чаще всего анафилактический шок развивается в ответ на повторное попадание в организм следующих типов аллергенов:
Об этом желательно знать и помнить, поскольку иногда удается собрать анамнез и получить сведения как о наличии аллергии у больного, так и об эпизоде поступления в его организм потенциального аллергена.
Скорость развития анафилактической реакции во многом зависит от того, каким путем попал аллерген в организм человека.
Имеется линейная зависимость между скоростью развития аллергического шока и его тяжестью. Выделяют следующие формы анафилактического шока:
Итак, в случае развития острой и подострой формы анафилактического шока у пациента могут наблюдаться некоторые симптомы-предвестники.
Признаки анафилактического шокаИтак, каковы же они – признаки анафилактического шока? Перечислим по порядку.
Как видно, даже этих проявлений достаточно, чтобы поставить жизнь пациента под угрозу.

В дальнейшем, при острой и подострой форме анафилаксии, и мгновенно – при молниеносной развиваются следующие признаки:
Если на этой стадии пациенту не будет оказана экстренная медицинская помощь – вероятность летального исхода возрастает многократно.
Механизмы развития анафилактического шокаЧтобы понять, на чем основан алгоритм оказания помощи при аллергическом шоке, важно кое-что знать о том, как он развивается. Все начинается с того, что в организм склонного к аллергии человека впервые попадает какое-то вещество, которое распознается иммунной системой как чужеродное. К этому веществу вырабатываются особые иммуноглобулины – антитела класса Е. В дальнейшем, даже после выведения данного вещества из организма, эти антитела продолжают вырабатываться и присутствуют в крови человека.

При повторном попадании в кровь того же вещества эти антитела связываются с его молекулами и образуют иммунные комплексы. Их образование служит сигналом для всей защитной системы организма и запускает каскад реакций, приводящих к выбросу в кровь биологически активных веществ – медиаторов аллергии. К таким веществам в первую очередь относятся гистамин, серотонин и некоторые другие.
Названные биологически активные вещества вызывают следующие изменения:
Первый эффект приводит к значительному увеличению емкости кровеносных сосудов. Второй эффект приводит к тому, что жидкая часть крови уходит из сосудистого русла в межклеточные пространства (в подкожную клетчатку, в слизистые оболочки органов дыхания и пищеварения, где развиваются отеки и т.д.).
Таким образом, происходит очень быстрое перераспределение жидкой части крови: в кровеносных сосудах ее становится очень мало, что приводит к резкому снижению артериального давления, к сгущению крови, к нарушению кровоснабжения всех внутренних органов и тканей, то есть – к шоку. Поэтому аллергический шок и называют перераспределительным.
Теперь, зная, что происходит в организме человека при развитии шока, можно поговорить о том, какой должна быть неотложная помощь при анафилактическом шоке.
Оказание помощи при анафилактическом шокеНеобходимо знать, что действия при анафилактическом шоке подразделяются на доврачебную помощь, первую медицинскую помощь и стационарное лечение.
Доврачебную помощь должны оказывать люди, находящиеся рядом с пациентом в момент запуска аллергических реакций. Первым и главным действием будет, разумеется, вызов бригады скорой медицинской помощи.
Доврачебная помощь при аллергическом шоке заключается в следующем:
Если пациент находится в амбулаторном медицинском учреждении, или если прибыла бригада СМП, можно переходить к этапу первой медицинской помощи, которая предполагает следующие пункты:
Таким образом, если удалось наладить внутривенный доступ, пациенту начинают введение жидкости уже на этапе первой медицинской помощи и продолжают во время транспортировки в ближайший стационар, в котором имеется отделение реанимации и интенсивной терапии.
На этапе стационарного лечения начинается или продолжается внутривенное введение жидкости, вид и состав растворов определяет лечащий врач. Гормональная терапия должна продолжаться в течение 5-7 дней с последующей постепенной отменой. Антигистаминные препараты вводятся в последнюю очередь и с большой осторожностью, поскольку они сами способны спровоцировать выброс гистамина.
Пациент должен находиться на стационарном лечении не меньше семи дней после перенесенного шока, поскольку иногда через 2-4 дня наблюдается повторный эпизод анафилактической реакции, иногда с развитием шокового состояния.
Что должно быть в медицинской аптечке на случай анафилактического шокаВо всех медицинских учреждениях в обязательном порядке формируются аптечки для оказания экстренной медицинской помощи. В соответствии со стандартами, разработанными Министерством Здравоохранения, в состав аптечки при анафилактическом шоке должны входить следующие препараты и расходные материалы:
Аптечка должна быть снабжена инструкцией.